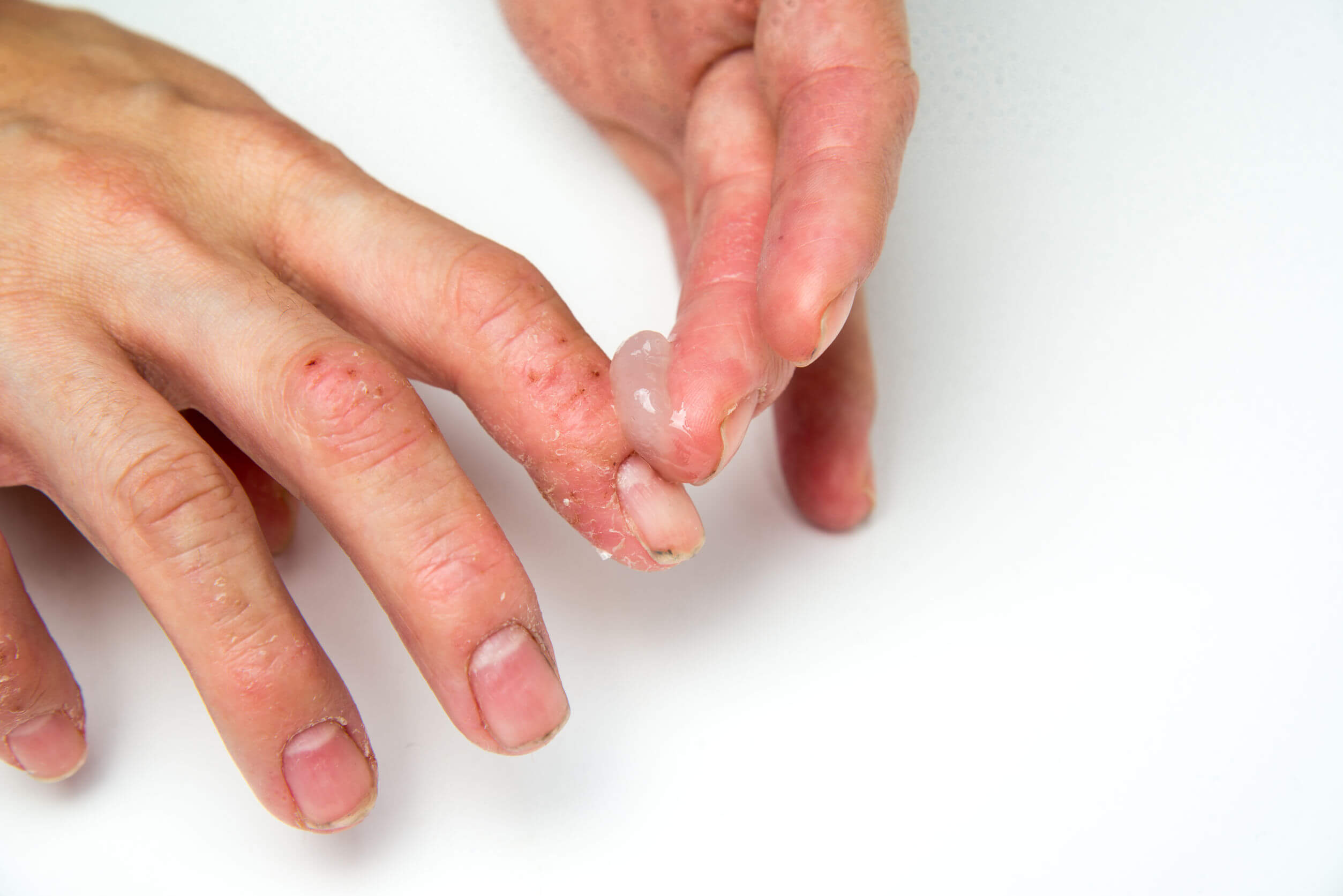
Si bien el eccema dishidrótico no es una de las afecciones dermatológicas más comunes en niños, se debe actuar de manera rápida al diagnosticar el cuadro para evitar alteración de la calidad de vida y el sueño por el prurito intenso. Es una patología que involucra la superficie de la piel, benigna, no contagiosa y, en la mayoría de los casos, autorresolutiva.
¿Qué es el eccema dishidrótico en niños?
El eccema dishidrótico es una patología inflamatoria y crónica de la piel que genera prurito, ardor y la consiguiente erupción de vesículas en los laterales de los dedos. Las localizaciones más frecuentes son las palmas de las manos, las plantas de los pies y los dedos de ambos. Si bien la sintomatología no suele revestir gravedad, en algunos niños los síntomas pueden ser graves.
Se desconoce la causa que lo desencadena. Sin embargo, existe una gran asociación con los niveles de estrés, los antecedentes alérgicos y la dermatitis atópica.
Lee también: Niños con alergias en la piel: síntomas y recomendaciones
Opciones terapéuticas del eccema dishidrótico
El medico dermatólogo o el médico clínico son quienes se encuentran capacitados para indicar el tratamiento a seguir. Esto será de acuerdo a la gravedad de las lesiones o de los síntomas del niño.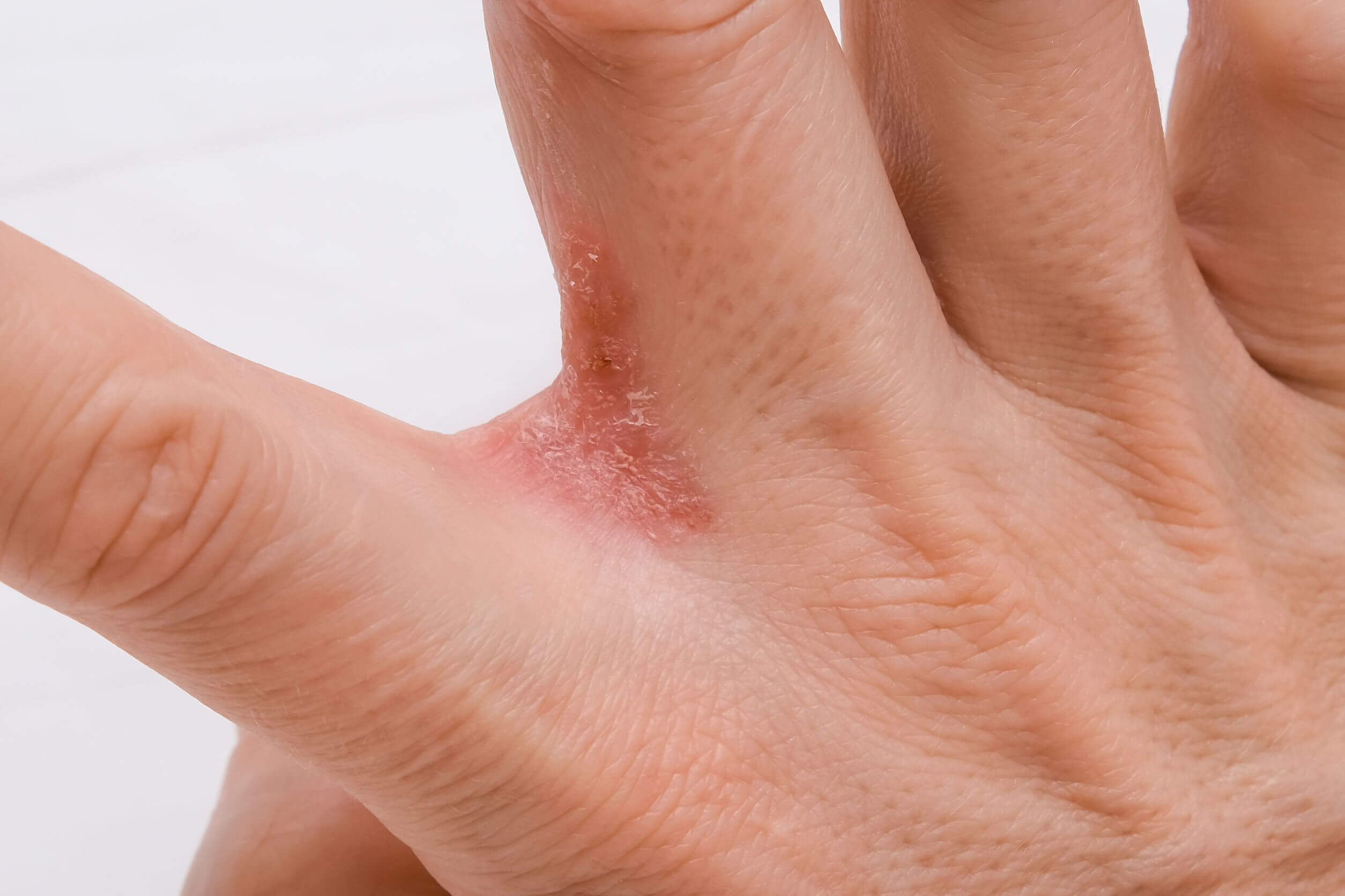
Terapia con medicamentos
El tratamiento con medicamentos está indicado en los cuadros que presentan intenso prurito y lesiones moderadas que disminuyen la calidad de vida.
Emulsión o crema humectante
El uso de cremas humectantes contribuye a mantener intacta la barrera cutánea. La elección del producto debe amoldarse a las necesidades de la piel y ha de contener vitamina A, vitamina E, alantoina y ácido hialurónico. La aplicación debe ser constante y en toda la superficie cutánea, no solo la región que presenta lesiones.
Crema de calcineurina
Los inhibidores tópicos de la calcineurina, el tacrolimus o pimecrolimus, tienen la ventaja de no generar los efectos adversos locales y sistémicos que provocan los esteroides locales. Si bien cumplen las mismas funcionas que los corticoesteroides, pueden desarrollar reacciones locales como ardor o prurito.
Antihistamínicos
Los antihistamínicos son de gran utilidad cuando la picazón entorpece las actividades diarias y hasta impide conciliar el sueño por las noches. No son la primera opción de tratamiento, sino que se eligen para mitigar la picazón hasta el momento de resolución de el cuadro clínico. Esto permite al niño tener un sueño más placentero sin interrumpir la calidad de vida.
Antibióticos tópicos
Se recurre al uso de antibióticos tópicos, como ácido fusídico y la mupirocina, en aquellos casos en los que las lesiones se encuentren con una sobreinfección bacteriana. Por esto, se indica la aplicación de crema 3 veces por día. A su vez, se puede hacer de manera paralela otro tratamiento para aliviar la picazón y el resto de síntomas o signos que presentara el niño.
Quizás te interese: Las mejores cremas para la dermatitis atópica en niños
Corticoesteroides tópicos
El tratamiento de primera línea en el eccema dishidrótico son los corticoesteroides tópicos. Incluyen distintas presentaciones y de baja, leve o moderada potencia.
Las cremas de mediana potencia alivian el prurito, disminuyen la inflamación y contribuyen con la resolución de las lesiones elementales. No obstante, no se deben colocar por tiempos prolongados por la gran dependencia que generan y, por ende, las reacciones adversas en el futuro.
Tratamiento con luz ultravioleta y psoraleno (PUVA)
La fototerapia es la última opción de tratamiento en aquellos casos en los que no hayan resultado efectivos los anteriores. En consecuencia, será el médico quien indique, de acuerdo a la gravedad de las lesiones y la extensión de ellas, las sesiones de PUVA a realizar.
Medidas básicas e higiénicas
Los cuidados básicos y generales de la piel contribuyen a limitar los brotes y la gravedad de los signos y síntomas. Algunas de las recomendaciones que hay que seguir son las siguientes: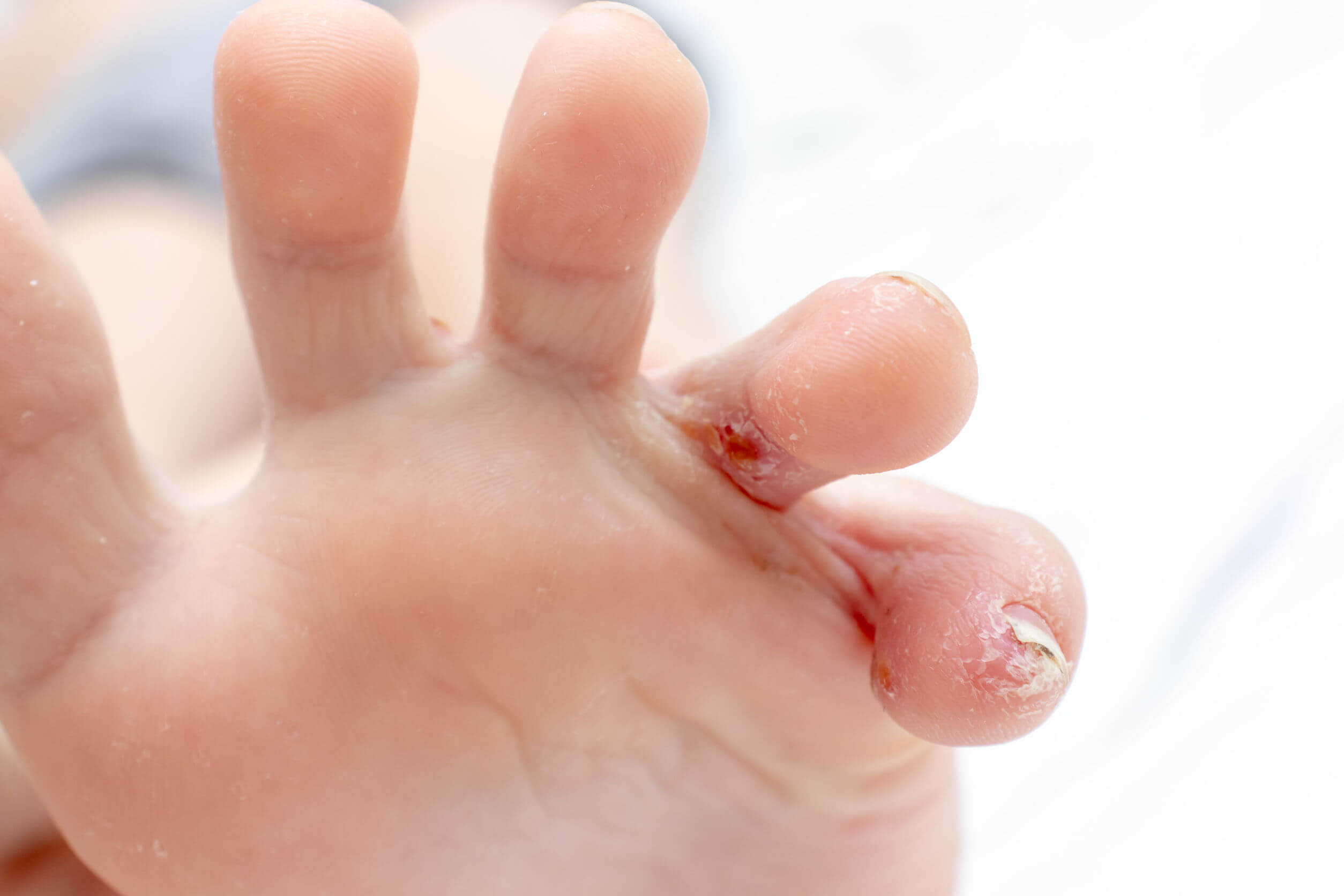
- No utilizar agua caliente y optar por agua tibia.
- Emplear limpiadores sin fragancia ni alcohol que sean suaves.
- Siempre secarse bien las manos y los pies.
- Evitar el rascado para no sobreinfectar las lesiones.
- Después de secarse las manos, colocar crema para proteger la superficie cutánea.
- Al momento de lavar los platos, elegir guantes sin látex.
- Evitar el contacto con irritantes, como solventes, detergentes o productos para el cabello.
- Evitar los climas extremos, si es posible.
En lo que al eccema dishidrótico en niños respecta…
El eccema dishidrótico tiende a desarrollarse por brotes, por lo que no es fácil de prevenir por su origen aún incierto. A su vez, se caracteriza por la presencia de un ramillete de pequeñas vesículas en las regiones laterales de los dedos de las manos o de los pies, que tienden a resolver de manera espontánea.
Es un enfermedad dermatológica inflamatoria que no presenta contagiosidad ni grandes complicaciones. Sin embargo, lo recomendable es acudir a la consulta médica para que el profesional sanitario indique la medicación a comenzar.
Bibliografía
Todas las fuentes citadas fueron revisadas a profundidad por nuestro equipo, para asegurar su calidad, confiabilidad, vigencia y validez. La bibliografía de este artículo fue considerada confiable y de precisión académica o científica.
- Koo JY, Fleischer AB Jr, Abramovits W, Pariser DM, McCall CO, Horn TD, Gottlieb AB, Jaracz E, Rico MJ. Tacrolimus ointment is safe and effective in the treatment of atopic dermatitis: results in 8000 patients. J Am Acad Dermatol. 2005 Aug;53(2 Suppl 2):S195-205. doi: 10.1016/j.jaad.2005.04.063. PMID: 16021175.
- Lofgren SM, Warshaw EM. Dyshidrosis: epidemiology, clinical characteristics, and therapy. Dermatitis. 2006 Dec;17(4):165-81. doi: 10.2310/6620.2006.05021. PMID: 17150166.
- Colomb-Lippa D, Klingler AM. Dyshidrosis. JAAPA. 2011 Jul;24(7):54. PMID: 21748961.
- Wollina U. Pompholyx: a review of clinical features, differential diagnosis, and management. Am J Clin Dermatol. 2010;11(5):305-14. doi: 10.2165/11533250-000000000-00000. PMID: 20642293.
- Pitché P, Boukari M, Tchangai-Walla K. Facteurs associés à la dysidrose palmo-plantaire ou plantaire: étude cas-témoins [Factors associated with palmoplantar or plantar pompholyx: a case-control study]. Ann Dermatol Venereol. 2006 Feb;133(2):139-43. French. doi: 10.1016/s0151-9638(06)70864-x. PMID: 16508597.